Паратонзиллярный абсцесс: симптомы и лечение, причины возникновения
Что это такое? Паратонзиллярный абсцесс — это наиболее тяжелая стадия паратонзиллита, представляющего собой воспаление клетчатки, окружающей нёбные миндалины.
Пик заболеваемости паратонзиллитом приходится на возраст от 15 до 30 лет, другие возрастные группы страдают им значительно реже. Патология встречается с одинаковой частотой у мужчин и женщин.
О болезни и причинах
Если миндалины, которые обычно называют гландами, подвержены частым воспалениям, (ангинам), то в результате в них формируется хронический процесс (хронический тонзиллит). В 80% именно хронический тонзиллит приводит к развитию паратонзиллита с его переходом в паратонзиллярной абсцесс.
Возникновение паратонзиллярного абсцесса связано с анатомическими особенностями строения небных миндалин и окружающих их тканей. В миндалинах есть углубления – крипты, которые при заболевании заполняются гнойным содержимым. Особенно глубокие крипты располагаются в верхней части миндалины, где и воспалительный процесс при тонзиллите наблюдается чаще всего.
Со временем на месте воспалительных очагов образуется рубцовая ткань, которая мешает нормальному оттоку воспалительной жидкости и гноя из углублений в миндалинах.
В случае возникновения нового воспаления, очищение измененных крипт замедляется, а инфекция из миндалин распространяется вглубь: через железы Вебера в клетчатку, расположенную вокруг миндалин, т.е. в паратонзиллярное пространство.
Область вокруг верхнего полюса миндалин, опять же, наиболее подвержена развитию в ней инфекции за счет выраженной рыхлости ее клетчатки, поэтому локализация абсцесса там самая частая.
Учитывая обстоятельство, что при хроническом тонзиллите происходит местное и общее ослабление защитных сил организма – развитие воспаления в паратонзиллярном пространстве при попадании инфекции может возникнуть очень легко.
Другими причинами паратонзиллярного абсцесса могут стать любые нагноительные процессы во рту: кариес «зубов мудрости» нижней челюсти, периостит, гнойное воспаление слюнных желез, а также травма глотки и шеи. Редко инфекция может попасть отогенным путем, т.е. через внутреннее ухо, и гематогенным – через кровь.
В группу риска по развитию паратонзиллярного абсцесса входят категории пациентов, страдающие следующими заболеваниями:
- Сахарный диабет;
- Анемия;
- Иммунодефицит;
- Онкологические процессы и т.д.
На фоне перечисленных выше патологических состояний наблюдается угнетение иммунитета. В первую очередь, страдает местный иммунитет. Поэтому проникновение патогенных микроорганизмов в миндалины происходит легко.
С такой же легкостью они преодолевают и другие защитные барьеры, и попадают в кровоток и пространство, окружающее миндалины. Со временем процесс из катарального переходит в гнойный, что и трактуется как паратонзиллярный абсцесс.
Содержание
Виды и классификация
Паратонзилит может проявляться в виде трех клинико-морфологических форм, являющихся последовательными стадиями воспалительного процесса. Выявление и лечение ранних форм паратонзиллита может предотвратить развитие абсцесса. Но обычно они маскируются под признаки обычного воспаления горла при острой респираторной инфекции вирусного происхождения.
Формами паратонзиллита являются следующие:
1. Отечная. Эта форма редко диагностируется, так как проявляется небольшой болью в горле, что может быть объяснено другими причинами, например, переохлаждением. Поэтому заболевание с легкостью переходит в следующую более тяжелую стадию.
2. Инфильтративная. С этой формой к врачу попадают уже примерно 10-15 % всех больных паратонзиллитом. Она характеризуется появлением признаков интоксикации, таких как повышение температуры, головная боль, разбитость, и местных симптомов – боль и покраснение горла, болью при глотании. Как правило, лечение больным с паратонзиллитом назначается на данной стадии.
3. Абсцедирующая форма, которая и представляет собой собственно паратонзиллярный абсцесс. Развивается у 80-85% больных с паратонзиллитом, если не проведена своевременная диагностика и лечение. Паратонзилярный абсцесс может иметь различную локализацию. С учетом этого выделяют 4 вида абсцесса:
- Супратонзиллярный и передний – располагается над миндалиной, между ней и передней небной дужкой, наблюдается в 70% (самый частый вид);
- Задний – развивается между миндалиной и задней дужкой, второй по частоте — 16% случаев;
- Нижний – формируется между нижней частью миндалины и боковой частью глотки, наблюдается у 7% больных;
- Боковой или латеральный, располагается между средней частью миндалины и глоткой. Это самая редкая локализация, которая бывает в 4% случаев. Но наиболее тяжелая, так как при таком расположении самые плохие условия для самостоятельного прорыва и очищения полости абсцесса. В результате гнойный экссудат скапливается в данном пространстве и начинает разрушать окружающие ткани.
Сторона поражения при абсцессе не имеет прямой зависимости. Так, левосторонний паратонзиллярный абсцесс наблюдается с такой же частотой, как и правосторонний.
Каких-либо анатомических предпосылок для более частого развития абсцесса с той или иной стороны не существует. Поэтому в процессе диагностики следует ориентироваться на выраженность и характер клинической симптоматики.
Симптомы паратонзиллярного абсцесса
При паратонзиллярном абсцессе симптомы первично появляются на стороне формирования гнойного очага. Со временем они могут перейти на противоположную сторону, что приведет к усугублению состояния пациента.
На развитие нагноения клетчатки будут указывать:
- Ухудшение общего самочувствия;
- Повышение температуры до высоких цифр – 38,5-39° С (однако у пациентов с резко сниженным иммунитетом температура может оставаться в пределах нормы или даже ниже – гипотермия);
- Нарастание боли в горле. Она становится «дергающей», распространяется в область уха, челюсти;
- Усиление боли при глотании, которое настолько выражено, что больной отказывается от еды и питья, чтобы не провоцировать это усиление. В итоге в организме развивается дефицит витаминов и других полезных веществ;
- Обильное слюноотделение. Возникает как рефлекс на раздражение слюнных желез. Слюна стекает изо рта, так как больной опасается лишний раз сделать глотательное движение из-за боли. Это приводит к мацерации кожи вокруг рта и образованию в его углах заедов;
- Гнилостный запах изо рта, связанный с жизнедеятельностью гноеродных бактерий, которые привели к развитию абсцесса;
- Тризм жевательной мускулатуры – спазм мышц, разной степени выраженности, который не позволяет широко открыть рот;
- Невнятность речи, гнусавость, обусловленные щажением для предупреждения боли;
- Боль в шее при поворотах головы наблюдается при распространении воспаления на мышцы и лимфоузлы шеи. Она всегда свидетельствует о запущенности патологического процесса;
- Поперхивание при попытке проглотить жидкую пищу.
Общее состояние больного усугубляет психологическая напряженность, связанная с постоянной сильной болью, которая выматывает эмоционально, нарушает нормальный сон, а также приводит к вынужденному голоданию.
Слюнотечение заставляет принимать вынужденную позу – либо лежа на боку, либо сидя, наклонив голову вперед, чтобы обеспечить стекание слюны без совершения глотательных движений.
На 4-5-й день развития заболевания может произойти самопроизвольное вскрытие «созревшего» абсцесса. Состояние больного при этом резко улучшается, падает температура, исчезает мучительная боль в горле. В таком случае искусственное хирургическое вскрытие абсцесса не производится.
Больному рекомендуются только полоскания и обработка вскрывшейся полости антисептиками.
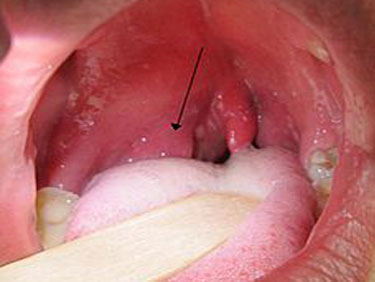
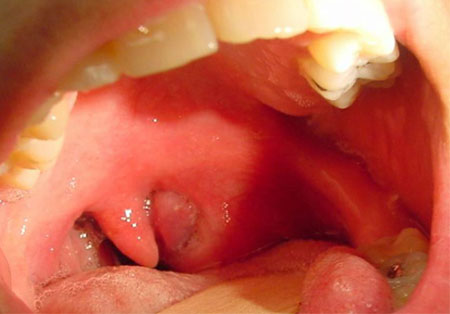
Паратонзиллярный абсцесс при типичной верхней локализации можно самостоятельно выявить при осмотре горла. Он выгладит как шаровидное образование с напряженной поверхностью, выбухающей над миндалиной вверх и к средней части глотки.
Слизистая над образованием ярко-красная, иногда через нее просвечивает гнойное содержимое бело-желтого цвета. При пальпации может определяться зона флюктуации – гнойного размягчения. Чаще всего прорыв происходит в данной зоне из-за ферментативного расплавления покрывающей оболочки.
Лечение паратонзиллярного абсцесса
После диагностики паратонзиллярного абсцесса, лечение всегда проводят в стационаре, способы домашней терапии невозможны. В этом случае сразу производят хирургическое вскрытие паратонзиллярного абсцесса.
Предварительно выполняют местное обезболивание раствором дикаина, лидокаина или другого местного анестетика. После чего делают надрез скальпелем на наиболее выступающем участке с последующим расширением полости абсцесса глоточными щипцами и вычищением гнойной полости.
На заключительном этапе рану обрабатывают раствором антисептика. Для лучшего оттока гноя во вскрытой полости оставляют дренаж (резиновый выпускник), по которому патологический экссудат выходит наружу.
При «холодном» абсцессе для выбора наиболее рациональной тактики важно учесть частоту обострений. Если у больного при опросе выявляются частые ангины, сразу проводят удаление миндалин с обеих сторон с целью профилактики рецидивов абсцессов.
Если ангины не частые, то миндалины после вскрытия абсцесса не удаляют, а рекомендуют это сделать через 1-1, 5 месяца после текущего лечения. В этом случае риск воспалительных осложнений в послеоперационном периоде минимален.
После произведенной операции осуществляют консервативное лечение. Оно подразумевает прием медикаментов и обработки вскрытой полости.
Принципами консервативного лечения являются:
- Режим постельный, пища жидкая, обильное теплое питье. При выраженной боли и невозможности глотания до вскрытия абсцесса, производят кормление специальными смесями через зонд или назначают внутривенное капельное введение 5%р-ра глюкозы, декстрана, 0,9% раствора натрия хлорида;
- Прием антибактериальных препаратов внутрь и внутримышечно: цефазолин, цефураксим, цефтриаксон, гентамицин, амикацин, пенициллин, амоксициллин. Выбор антибиотика зависит от клинико-эпидемиологической характеристики заболевания, которая позволяет предположить наиболее вероятного возбудителя абсцесса;
- С целью детоксикации внутривенно капельно вводят гемодез и другие препараты (это направление показано при среднетяжелом и тяжелом состоянии пациента);
- Полоскания горла раствором фурациллина, мирамистин и другими препаратами антисептического ряда;
- Для профилактики грибковых осложнений при антибиотикотерапии назначают интраконазол;
- Для обезболивания используют анальгин внутримышечно, парацетамол внутрь;
- Антигистаминные препараты для предупреждения аллергизации организма;
- Противовоспалительные средства, которые помогают дополнительно купировать боль.
Следует учесть, что в остром периоде при наличии выраженных болей препараты назначаются парентерально – внутримышечно, внутривенно или ректально (в прямую кишку).
Введение через рот (перорально) недопустимо, т.к. усугубляет имеющиеся клинические проявления. Такой путь возможен при стихании воспалительных изменений.
Осложнения абсцесса
При паратонзиллярном абсцессе горла осложнениями будут являться варианты дальнейшего развития гнойного процесса. При распространении инфекции в заглоточное пространство развиваются парафарингеальный абсцесс и флегмона.
Эти осложнения могут возникнуть при прорывах паратонзиллярного абсцесса и при случайном повреждении стенки глотки во время вскрытия абсцесса. Парафарингеальный абсцесс может быть ограниченным и быстро вылечиваться при своевременном выявлении и хирургическом лечении. Без лечения он опасен развитием сепсиса и флегмоны шеи, а также резким нарушением дыхания из-за сдавления глотки извне.
Флегмона шеи — опасное и угрожающее жизни состояние, связанное с анатомически возможным быстрым распространением инфекции по клетчатке шеи.
Требует хирургического лечения в кратчайшие сроки, так как не имеет возможности самостоятельно прорваться наружу в силу глубины расположения, а потому опасна развитием медиастенита и сепсиса. Медиастенит – это воспалительный процесс средостения, которое заключает в себе сердце, крупные сосуды (аорта, полые и легочные вены) и др.
Гнойный медиастенит – нагноение клетчатки средостения (участок за грудной клеткой). Одна из самых тяжелых форм гнойной инфекции мягких тканей.
Ее особенность — затрудненная диагностика на ранних стадиях. Лечение заключается в устранении первоначальной причины, хирургическом вычищении нагноившихся полостей. Успех лечебных мероприятий зависит от своевременности их начала. Промедление создает серьезную угрозу жизни.
Все гнойные осложнения подлежат интенсивному лечению антибактериальными препаратами. Доказанную эффективность имеют цефалоспорины 3 и 4-го поколения: цефоперазон, цефтриаксон, цефтазидим, цефепим. Дополняют лечение иммуномодулирующими препаратами.
При правильном подборе антибиотиков их эффективность удается оценить через 48 часов. Если состояние пациента не улучшается, то требуется смена антибактериальных препаратов.